Dott.ssa Monica Tratzi
Immagine di copertina: Bellinon da Pixabay
“Da sempre mi capita di avere problemi intestinali prima di un giorno importante. Situazione bella o brutta che fosse, io sentivo l’intestino parlare.
Ora è ancora così, ma almeno il dottore mi ha spiegato
che sono più sensibile ai momenti stressanti perché ho un’IBD..”
M, 28 anni
Le Malattie infiammatorie Croniche Intestinali e lo Stress rappresentano un connubio ad alto rischio per le persone con diagnosi certa o potenziale di Colite Ulcerosa e di Morbo di Crohn. Lo stress, infatti, è considerato dai ricercatori sia uno dei fattori di rischio di MICI sia un potenziale attivatore di recidiva nei pazienti in fase di temporanea remissione. Non è raro, infatti, che sia la malattia stessa a causare un eccesso di stress nel momento di massimo malessere.
Le patologie IBD insorgono, generalmente, nel pieno della vita lavorativa di uomini e donne, intorno ai 15- 45 anni e sono vere e proprie malattie sociali perché a causa dei frequenti monitoraggi clinico-strumentali e dei trattamenti terapeutici richiesti la vita dei pazienti e dei loro familiari risulta fortemente condizionata sia in ambito sociale che affettivo e lavorativo.
Sebbene l’eziologia della MICI non sia ancora del tutto chiara, il contributo di condizioni psicologiche, quali stress e ansia, è stato individuato ed ampiamente studiato negli ultimi due decenni. È attualmente ancora controverso se tali condizioni siano per lo più secondarie alla morbilità fisica oppure se rappresentino piuttosto cofattori causali nello sviluppo della patologia intestinale.
Nei pazienti affetti è però noto con certezza un coinvolgimento del sistema immunitario che produce uno stato infiammatorio a carico dell’intestino, con danni talvolta estremamente importanti. Come accade però per tutte le malattie autoimmuni e autoinfiammatorie, anche nell’IBD si sospetta che lo stress abbia un ruolo nell’attivazione di questa risposta immunitaria anomala. Ciò non significa che la malattia sia causata dalla psiche: piuttosto lo stress è considerato un fattore di rischio nel favorire le recidive nei pazienti in fase di remissione. Va comunque detto che non basta controllare lo stress per attenuare la sintomatologia dell’IBD o evitare recidive. Tuttavia adottando uno stile di vita più tranquillo e sano è possibile migliorare la convivenza con la patologia e contare su maggiori chance di prolungare i periodi di remissione.
COS’E’ LO STRESS?
Lo stress è una delle malattie tipiche del nostro tempo e della società di oggi, innumerevoli sono le definizioni. Conoscere che cosa intendiamo con la parola stress è importante per capire come gestirlo ed evitarne le conseguenze, soprattutto quando può favorire lo sviluppo di alcune problematiche per arrivare a malattie cardiovascolari o croniche, tra cui le MICI.
Ma che cosa si intende realmente per stress? E’ ovvio che non sempre una condizione stressante determini necessariamente un declino del sistema immunitario. Lo stress è una risposta dell’organismo a uno stimolo esterno, che si distingue in acuto e cronico. Mentre il primo a volte può, paradossalmente, apportare dei benefici all’organismo in quanto ci porta a mettere in moto tutti i nostri meccanismi, lo stress cronico può avere invece effetti depressivi, effetti negativi sul sistema immunitario che possono favorire le infiammazioni. Non è propriamente esatto affermare che lo stress determini malattie, ma evidenze scientifiche dimostrano che stressor cronici o ripetuti possono potenzialmente farci ammalare o possono aumentare il rischio di sviluppo di patologie. Un elevato livello di stress determina, nell’individuo, reazioni emozionali, cognitive, fisiologiche e comportamentali.
In generale lo stress comporta uno stato di “pressione” interna; è essenziale, però, capire come si passa da uno stato di stress temporaneo a uno di tipo cronico. Infatti, quando parliamo di stress acuto (detto anche eustress), s’intende la complessa reazione dell’intero organismo a stimoli ambientali che lo mettono nella necessità di intervenire e agire con prontezza, concentrazione ed efficacia in tempi brevi. L’eustress, quindi, scompare dopo che si è affrontato lo stimolo stressante e dell’organismo di ritornare ad uno stato pieno di benessere dopo l’attivazione necessaria a superare ostacoli ed eventi importanti, contrariamente a quanto accade per lo stress cronico che permane nel tempo, logorando l’organismo e facendolo ammalare. Lo stress cronico (detto anche distress) difatti è, uno stato permanente di attivazione stressante del soggetto che diventa pericoloso per la sua incolumità psicofisica. In altre parole, si sviluppa un’alterazione duratura dei piani e dei meccanismi psicofisiologici che finisce per alterare il normale equilibrio della persona. L’accumularsi e il crescere dell’attivazione biologica, tipico nella condizione cronica, porta nell’area del rischio patologico, a differenza della condizione di stress acuto caratterizzata da attivazione e disattivazione alternate.
Tra i primi sintomi dello stress si possono riscontrare:
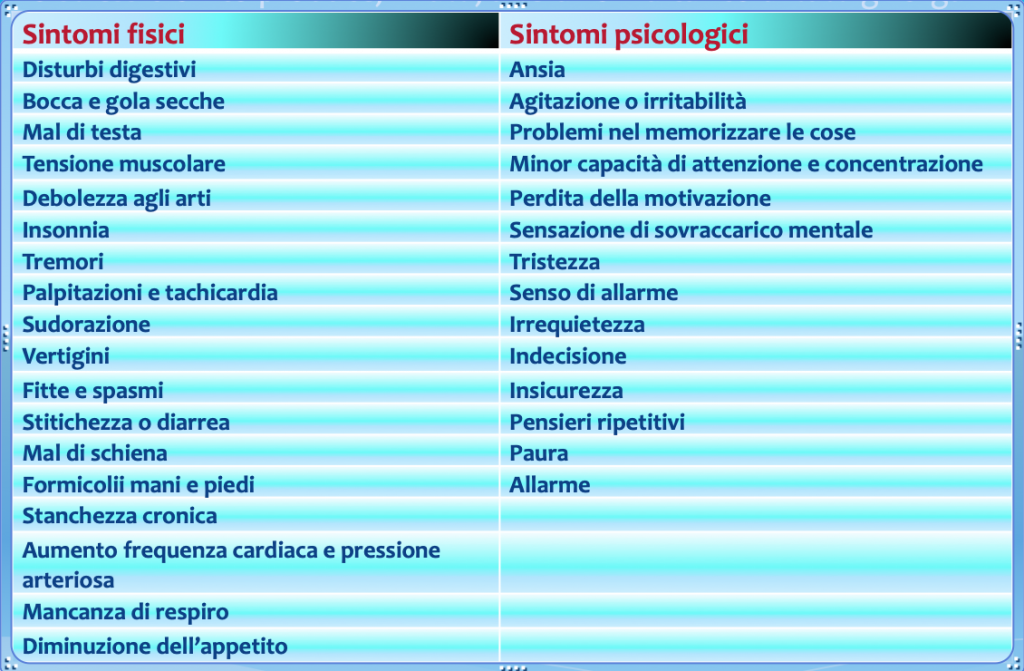
Se lo stress continua a lungo questi sintomi possono diventare importanti e favorire anche la depressione o malattie fisiche croniche. Oltre un certo limite infine lo stress diventa irreversibile e si entra nella fase di esaurimento mentale e fisico.
Ma cosa lega le MICI e lo Stress tanto da essere definito un binomio a rischio?
Naturalmente quando si parla di suscettibilità individuale si vuole evidenziare che non tutte le persone rischiano tanto: la genetica e le esperienze vissute in passato influenzano la nostra capacità di reagire allo stress. Quando si parla di MICI e Stress in particolare, gli studi evidenziano un legame sia funzionale che biochimico dove la genetica o, meglio, l’ambiente può rappresentare a monte un fattore causale. Su tutto però governa un dato di fatto: lo stress acuto o cronico favorisce la liberazione delle stesse molecole pro-infiammatorie che favoriscono le MICI. Queste molecole sono chiamate citochine e rappresentano un importante anello di congiunzione tra le MICI e Stress. Un anello che governa alterazioni della risposta infiammatoria e immunitaria comuni a MICI e Stress. In tal senso si può capire perché lo stress da solo è considerato un fattore di rischio per lo sviluppo di MICI, così come perché sia un potenziale attivatore dell’infiammazione silente dei pazienti in fase di remissione. Come fattore di rischio però non bisogna mai escludere la componente genetica, in particolare l’ambiente che incide sulla maggior suscettibilità individuale. Allo stesso modo, molti studi hanno evidenziato che ansia e depressione possono peggiorare i sintomi di un paziente con diagnosi di IBD. In particolare, in caso di MICI e Stress è stata evidenziata l’attivazione dell’asse intestino-cervello a favore di una maggiore risposta infiammatoria. Si stanno quindi valutando e mettendo in atto diverse modalità di assistenza del paziente con MICI che lo supportino anche a livello emotivo. Si è infatti visto che un aiuto a livello psicologico può fare la differenza nell’adulto come nel bambino con problemi di MICI.
BIBLIOGRAFIA:
- Stress and exacerbation in ulcerative colitis: a prospective study of patients enrolled in remission. Levenstein S, Prantera C, Varva V, et al. Am J Gastroenterol 2000;95:1213–20.
- Elsenbruch, S., & Enck, P. (2017). The stress concept in gastroenterology: from Selye to today. F1000Research, 6.
- Matthew J. Hamilton, Richard L. Stevens; Stress in the ER leads to inflammatory bowel disease, Inflammatory Bowel Diseases, Volume 15, Issue 11, 1 November 2009, Pages 1765–1766.
- Sharif, Kassem, et al. “The role of stress in the mosaic of autoimmunity. An overlooked association.” Autoimmunity reviews (2018).
- Hood, Megan M., et al. “Sleep Quality in Ulcerative Colitis: Associations with Inflammation, Psychological Distress, and Quality of Life.” International journal of behavioral medicine (2018): 1-9.
- Bernstein, C. N. (2016). Psychological stress and depression: risk factors for IBD?. Digestive Diseases, 34(1-2), 58-63.
- Slonim-Nevo, Vered, et al. “Effect of Social Support on Psychological Distress and Disease Activity in Inflammatory Bowel Disease Patients.” Inflammatory bowel diseases 24.7 (2018): 1389-1400.
- Craven, M. R., Quinton, S., & Taft, T. H. (2018). Inflammatory Bowel Disease Patient Experiences with Psychotherapy in the Community. Journal of clinical psychology in medical settings, 1-11.
- Boye, Birgitte, et al. “INSPIRE study: does stress management improve the course of inflammatory bowel disease and disease-specific quality of life in distressed patients with ulcerative colitis or Crohn’s disease? A randomized controlled trial.” Inflammatory bowel diseases 17.9 (2011): 1863-1873.
- Slonim-Nevo, Vered, et al. “Effect of Social Support on Psychological Distress and Disease Activity in Inflammatory Bowel Disease Patients.” Inflammatory bowel diseases 24.7 (2018): 1389-1400.
- Brzozowski B et al., “Mechanisms by which Stress Affects the Experimental and Clinical Inflammatory Bowel Disease (IBD): Role of Brain-Gut Axis”. Curr Neuropharmacol. 2016;14(8):892-900. doi:10.2174/1570159×14666160404124127
- Ferrarese D, Psicologia clinica e psicoterapia nella gestione del trauma e dello stress nelle MICI, Cemad, Policlinico Gemelli, http://www.cemadgemelli.it/2020/03/19/psicologia-clinica-e-psicoterapia-…
- Levenstein S et al., “Stress and exacerbation in ulcerative colitis: a prospective study of patients enrolled in remission”. Am J Gastroenterol 2000;95:1213–20
- Vered Slonim-Nevo et al., “Effect of Social Support on Psychological Distress and Disease Activity in Inflammatory Bowel Disease Patients”, Inflammatory Bowel Diseases, Volume 24, Issue 7, July 2018, Pages 1389–1400, https://doi.org/10.1093/ibd/izy041
- Di Nuovo, S., Rispoli, L. (2012). L’analisi Funzionale dello stress. Franco Angeli, Milano.
- Rizzi L., Boccasso E., Casetta L. (2012). Intervenire sullo stress. Gruppo benessere e valutazione. UPSEL Domeneghini.

